Ο πρόσθιος χιαστός σύνδεσμος είναι ο σύνδεσμος του γόνατος ο οποίος υφίσταται συχνότερα τραυματισμό1,2. Η συχνότητα της κάκωσης αυτής αυξάνεται συνεχώς, με τη συμμετοχή όλο και περισσoτέρων ατόμων στον επαγγελματικό ή ερασιτεχνικό αθλητισμό3,4. Στις ΗΠΑ οι κακώσεις του συνδέσμου αυτού αφορούν 1/3000 άτομα του γενικού πληθυσμού κάθε χρόνο, ενώ η συχνότητα τραυματισμού του συνδέσμου αυτού είναι ακόμη μεγαλύτερη στις νεότερες ηλικίες. Συγκεκριμένα στις ηλικίες μεταξύ των 15 και 45 ετών, όπου αντιπροσωπεύονται και τα άτομα με τη μεγαλύτερη συμμετοχή σε αθλητικές δραστηριότητες, η συχνότητα του τραυματισμού του ΠΧΣ υπολογίζεται σε 1/17505. Στις ΗΠΑ για τις οποίες υπάρχουν στοιχεία, το συνολικό κόστος για την αντιμετώπιση των κακώσεων του συνδέσμου ανέρχεται σε 2 δισ. $ ετησίως γεγονός που υποδηλώνει το τεράστιο κοινωνικοοικονομικό κόστος των τραυματισμών αυτών6. Εντούτοις παρά τη σοβαρότητα του τραυματισμού αυτού, η διάγνωση της ρήξης του Π.Χ.Σ. δεν γίνεται πάντοτε αμέσως και η θεραπευτική αντιμετώπιση είναι συχνά ανεπαρκής. Σύμφωνα με μία μελέτη στη Μεγάλη Βρεττανία, η διάγνωση της ρήξης του συνδέσμου από τον αρχικό εξεταστή έγινε μόνο στο 9.8 % των ασθενών που υπέστησαν τον τραυματισμό αυτό. Στο 87 % μάλιστα των περιπτώσεων ρήξεως του συνδέσμου η αρχική αντιμετώπιση περιελάμβανε μόνο απλή ελαστική επίδεση7. Επειδή οι κακώσεις αυτές έχουν σοβαρές συνέπειες για τη λειτουργικότητα της άρθρωσης του γόνατος, απαιτείται άμεση διάγνωσηκαι κατάλληλη αντιμετώπιση η οποία θα πρέπει να είναι προσαρμοσμένη στις ιδιαίτερες απαιτήσεις κάθε ασθενούς.
ΑΝΑΤΟΜΙΚΗ8,9,10
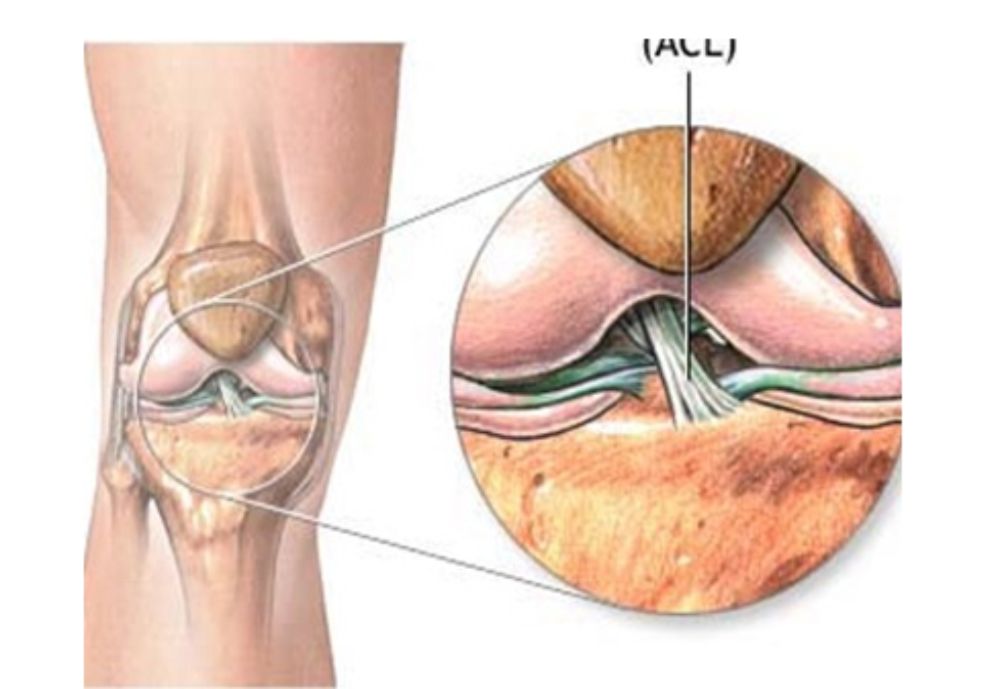
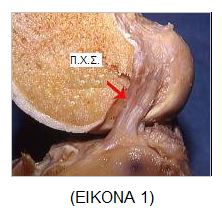
Ο Πρόσθιος Χιαστός Σύνδεσμος έχει μήκος περί τα 33 mm και πάχος περί τα 11 mm. Eκφύεται απότη μεσογλήνιο επιφάνεια του έξω μηριαίου κονδύλου και καταφύεται μπροστά από τη μεσογλήνιο άκανθα της κνήμης. Aποτελείται από κολλαγόνο τύπου Ι κατά 90 % και τύπου ΙΙΙ κατά 10 %. (EIKONA 1).
Θεωρείται ότι αποτελείται από 2 δέσμες. Μία πρόσθιο-εσωτερική της οποίας η τάση αυξάνει κατά την κάμψη και μία οπίσθιο-εξωτερική δέσμη της οποίας η τάση αυξάνει κατά την έκταση. Ορισμένοι ερευνητές έχουν προσθέσει και μία τρίτη ενδιάμεση δέσμη αλλά το μοντέλο των δύο δεσμίδων έχει γενικά γίνει αποδεκτό ως αντιπροσωπευτικό της λειτουργίας του συνδέσμου11 .
Η αγγείωση του προέρχεται από τη μέση αρτηρία του γόνατος και η νεύρωση του από το κνημιαίο νεύρο. Ο Π.Χ.Σ. διαθέτει μηχανοϋποδοχείς οι οποίοι παρά το σχετικά μικρό αριθμό τους θεωρείται ότι εξασφαλίζουν σημαντικές λειτουργίες12. Οι ανατομικές και ιστολογικές μελέτες αποκαλύπτουν
την παρουσία ειδικών μηχανοϋποδοχέων στο σύνδεσμο οι οποίοι συνεισφέρουν στην ιδιοδεκτική αισθητικότητα12,13,14,15,16, όπως και ένα μικρότερο αριθμό ελεύθερων νευρικών απολήξεων γεγονός που εξηγεί τη μικρή ευαισθησία του συνδέσμου στα επώδυνα ερεθίσματα. Το ενδοσυνδεσμικό αυτό νευρικό δίκτυο του προσθίου χιαστού συνδέσμου αντιστοιχεί σε ποσοστό ίσο με 1 % του συνολικού όγκου του16 .
ΕΜΒΙΟΜΗΧΑΝΙΚΗ
Ο πρόσθιος χιαστός σύνδεσμος έχει ως κύρια λειτουργία την παρεμπόδιση της πρόσθιας μετατόπισης της κνήμης σε σχέση με τo μηρό. Συμβάλλει επίσης σε μικρότερο βαθμό στην έσω και έξω πλάγια σταθερότητα του γόνατος όπως επίσης στην έσω και έξω στροφική σταθερότητα17,18,19,20.
Συγχρόνως αποτελεί σημαντικό παράγοντα για την εξασφάλιση της φυσιολογικής κινητικότητας του γόνατος, αφού συνεισφέρει τόσο στη στατική όσο και στη δυναμική σταθερότητα της άρθρωσης18,20,21,22.
ΜΗΧΑΝΙΣΜΟΣ ΚΑΚΩΣΗΣ-ΦΥΣΙΚΗ ΠΟΡΕΙΑ
Η πλειοψηφία των κακώσεων του συνδέσμου συμβαίνει κατά τη διάρκεια αθλητικών δραστηριοτήτων. Αθλήματα υψηλού κινδύνου για την κάκωση αυτή είναι το ποδόσφαιρο και το χειμερινό σκι23. Τυπικά η κάκωση δεν οφείλεται σε επαφή με αντίπαλο ενώ συχνά ανιχνεύεται ιστορικό περιστροφής στο τραυματισμένο πόδι ή έσω στροφή της κνήμης επί του μηριαίου οστού (80 %). Επίσης κίνηση μεγάλης βλαισότητας του γόνατος η οποία συνοδεύεται από έξω στροφή ή υπερέκταση του γόνατος25. Ένας ήχος μπορεί να γίνει αντιληπτός από τον ασθενή ο οποίος δε μπορεί να συνεχίσει την αθλητική δραστηριότητα του. Η εμφάνιση αιμάρθρου είναι συχνή σε μικρό χρονικό διάστημα (έως 4 ώρες) από τον τραυματισμό24. H οξεία ρήξη του ΠΧΣ είναι μια συχνή κάκωση τόσο σε αθλητές όσο και σε μη ασκούμενους, που έχει ως αποτέλεσμα τη μηχανική αστάθεια και την τελική έκπτωση της λειτουργικότητας του γόνατος11. Το αίσθημα «υποχώρησης» του γόνατος είναι
συχνό. Η έκπτωση της λειτουργικότητας μετά από τη συνδεσμική αυτή κάκωση δεν είναι όμως η ίδια για κάθε ασθενή.
Περί το 1/3 των ασθενών με ρήξη του προσθίου χιαστού συνδέσμου παρουσιάζουν δυσλειτουργία στις καθημερινές δραστηριότητες. Το 1/3 δεν εμφανίζει αστάθεια κατά την εκτέλεση των καθημερινών δραστηριοτήτων αλλά δεν μπορεί να συμμετάσχει σε αθλητικές δραστηριότητες ενώ το υπόλοιπο 1/3 συμμετέχει σε αθλητικές δραστηριότητες χωρίς να παρουσιάζει επεισόδια αστάθειας της άρθρωσης26. Τα ευρήματα αυτά υποδηλώνουν τη σύνθετη φύση της διατήρησης της σταθερότητας της άρθρωσης.
Eίναι γενικά παραδεκτό όμως ότι μια τέτοια κάκωση αποδιοργανώνει την άρθρωση του γόνατος. Σε 5 έτη από τη ρήξη του συνδέσμου το 75 % των ασθενών δε συμμετέχει πλέον σε αθλητικές δραστηριότητες και η πλειοψηφία τους έχει υποστεί μια όχι ασήμαντη επιπλέον κάκωση27,28. Η κάκωση του Προσθίου Χιαστού Συνδέσμου οδηγεί σε αυξημένη συχνότητα μηνισκικών βλαβών και εμφάνιση πρώιμων συμπτωμάτων οστεοαρθρίτιδας. Σύμφωνα με τους Levy και Meier σε ασθενείς οι οποίοι δεν υποβάλονται σε ανακατασκευή του συνδέσμου το 40 % από αυτούς εμφανίζουν μηνισκικές βλάβες σε ένα έτος από τον τραυματισμό, το 60 % εμφανίζει βλάβες στα 5 έτη και το 90 % στα 10\ με 15 έτη29 .
Τα άτομα με κάκωση του Π.Χ.Σ. και μετατραυματική οστεοαρθρίτιδα είναι 15 με 20 χρόνια νεότερα από αυτά με πρωτοπαθή οστεοαρθρίτιδα τα οποία εμφανίζουν κλινική συμπτωματολογία και παθολογικά ακτινογραφικά ευρήματα από την άρθωση αρθρίτιδος30. Ας σημειωθεί ότι 8 έτη μετά από τον τραυματισμό το 70 % των ασθενών παρουσιάζουν ακτινογραφικά στοιχεία οστεοαρθρίτιδος26.
ΔΙΑΓΝΩΣΤΙΚΗ ΠΡΟΣΕΓΓΙΣΗ
ΚΛΙΝΙΚΕΣ ΔΟΚΙΜΑΣΙΕΣ ΑΚΕΡΑΙΟΤΗΤΑΣ ΠΡΟΣΘΙΟΥ ΧΙΑΣΤΟΥ ΣΥΝΔΕΣΜΟΥ31
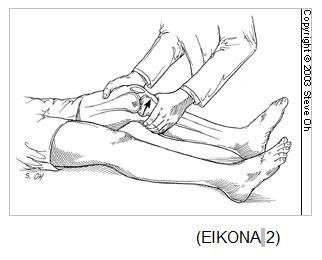
1) Δοκιμασία Νούλη-Lachman 8,32,33 (ΕΙKONA 2)
Εκτελείται με το γόνατο σε κάμψη 10-150 και συνίσταται σε υπερβολική προς τα εμπρός μετακίνηση της κνήμης σε σχέση με το μηρό. Αποτελεί την περισσότερο αξιόπιστη δοκιμασία για τη\ διάγνωση της οξείας ανεπάρκειας του Π.Χ.Σ.9.
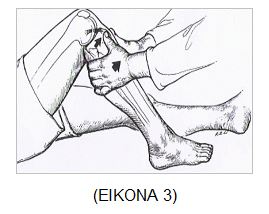
2) Δοκιμασία Πρόσθιου Συρταροειδούς31 (ΕΙKONA 3)
Η δοκιμασία αυτή γίνεται σε τρεις θέσεις. Το γόνατο κάμπτεται στις 600 - 900 και το πόδι ακουμπά στο εξεταστικό τραπέζι. Αρχικά, για το πρόσθιο συρταροειδές η δοκιμασία γίνεται με το πόδι σεn ουδέτερη θέση, οπότε ελέγχεται η προσθιοεσωτερική μοίρα του συνδέσμου με τράβηγμα της κνήμης προς τα εμπρός. Ακολούθως η δοκιμασία γίνεται με το πόδι σε 150 εξωτερική στροφή. Στη θέση αυτή ελέγχονται και τα έσω συνδεσμοθυλακικά στοιχεία, που βρίσκονται σε τάση υπό τις συνθήκες αυτές. Τέλος η δοκιμασία εκτελείται με το πόδι σε 300 έσω στροφή οπότε αξιολογούνται εκτός από το σύνδεσμο και η λαγονοκνημιαία ταινία όπως επίσης τα έξω συνδεσμοθυλακικά στοιχεία.
Τόσο η δοκιμασία αυτή όσο και το τεστ Νούλη-Lachman πρέπει να εκτελούνται και στα δύο γόνατα προς σύγκριση. Η δοκιμασία Lachman σε πρόσφατες ρήξεις του συνδέσμου, είναι θετική χωρίς αναισθησία στο 80 % των περιπτώσεων, ενώ με αναισθησία στο 96 %. Αντίθετα το πρόσθιο συρταροειδές σημείο,m είναι θετικό μόνο στο 40 % χωρίς αναισθησία, ενώ φθάνει στο 93 % με συνθήκες αναισθησίας. Σε περίπτωση χρόνιας ανεπάρκειας και οι δύο δοκιμασίες έχουν την ίδια περίπου ευαισθησία (90 %).
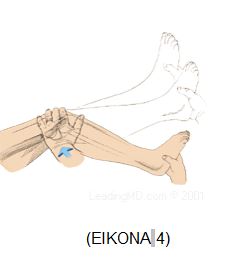
3) Pivot shift φαινόμενο31 (ΕΙKONA 4)
Σε περίπτωση χαλάρωσης ή απουσίας του Π.Χ.Σ. όταν το γόνατο είναι σε έκταση, ο έξω κνημιαίος κόνδυλος ολισθαίνει προς τα εμπρός σε σχέση με τον έξω μηριαίο κόνδυλο. Έτσι, με τη δράση του τετρακεφάλου μυός και της λαγονοκνημιαίας ταινίας, που έλκουν την κνήμη προς τα εμπρός, δημιουργείται το πρόσθιο έξω υπεξάρθρημα του γόνατος. Αντίθετα όταν το γόνατο κάμπτεται, η λαγονοκνημιαία ταινία κινείται προς τα πίσω και φέρεται πίσω από το στιγμιαίο άξονα περιστροφής του γόνατος. Τότε δρα σαν καμπτήρας, έλκει την κνήμη προς τα πίσω και ανατάσσει το υπεξάρθρημα.
Κλινικά το φαινόμενο αναπαράγεται με διάφορες δοκιμασίες από τις οποίες η πλέον δημοφιλής είναι εκείνη η οποία προτάθηκε από τους Calway και MacIntosh34. Kατά τη δοκιμασία αυτή ο εξεταστής σηκώνει με το ένα χέρι το πόδι του ασθενούς, με το γόνατο σε έκταση. Ακολούθως και ενώ εφαρμόζει στο γόνατο μικρή αξονική φόρτιση σε θέση βλαισότητας, με το άλλο χέρι σπρώχνει την έξω επιφάνεια της γαστροκνημίας και ενώ διατηρεί τη βλαισότητα κάμπτει συνεχώς το γόνατο.
Σε περίπτωση ρήξης του Π.Χ.Σ. τα επώδυνα ενοχλήματα αναπαράγονται ενώ ο εξεταστής ιατρόςδιαπιστώνει το υπεξάρθρημα του έξω κνημιαίου κονδύλου.
4) Δοκιμασία αναπήδησης (Jerk Test)31
Είναι η ίδια με την προηγούμενη περιγραφείσα δοκιμασία με τη διαφορά ότι η κίνηση αρχίζει με το γόνατο σε κάμψη. Η κνήμη η οποία στη θέση αυτή είναι σε φάση ανάταξης, φέρεται σε θέση βλαισότητας και έσω στροφής και σιγά-σιγά εκτείνεται. Στις 200 περίπου κάμψης, παρατητείται μια απότομη αναπήδηση της άρθρωσης. Ο έξω κνημιαίος κόνδυλος φέρεται σε υπεξάρθρημα και ο ασθενής αναγνωρίζει ότι το πρόβλημα του αναπαράγεται35.
Η κλινική διάγνωση με τις δοκιμασίες αυτές από ένα έμπειρο εξεταστή μπορεί να φτάσει σε ποσοστά ευαισθησίας και ειδικότητας σε ποσοστό 99 %24 γεγονός που υπογραμμίζει την σπουδαιότητά της στην προσέγγιση των ασθενών με κάκωση του Π.Χ.Σ.
ΑΚΤΙΝΟΛΟΓΙΚΟΣ ΕΛΕΓΧΟΣ25
Ο ακτινολογικός έλεγχος περιλαμβάνει την προσθιοπίσθια και πλάγια ακτινογραφία, τη διακονδύλια προβολή και την ειδική λήψη κατά εφαπτομένη (skyline ή κατά Merchant). Οι λήψεις αυτές μπορούν να αποκαλύψουν το οίδημα της άρθρωσης ή οστικά τεμάχια τα οποία μπορεί να είναιαποσπαστικά από τη ρήξη του συνδέσμου (άνω και πρόσθια από τη μεσογλήνια άκανθα). Επίσης μπορεί να διαπιστωθεί στην πλάγια ακτινογραφία το κάταγμα Segund το οποίο χαρακτηρίζεται από την απόσπαση τμήματος του μέσου ενός τρίτου του έξω αρθρικού θυλάκου από την πρόσφυση του στον έξω κνημιαίο κόνδυλο.
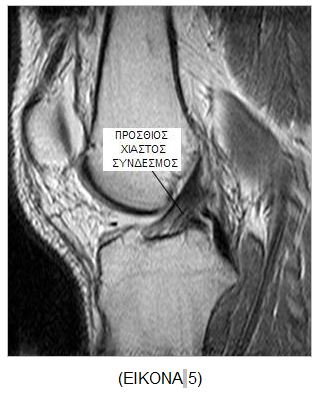
MAΓΝΗΤΙΚΗ ΤΟΜΟΓΡΑΦΙΑ25 (ΕΙKONA 5)
Ο Π.Χ.Σ. αξιολογείται καλύτερα στις οβελιαίες τομές με το γόνατο σε 100 – 150 έξω στροφή και πλήρη έκταση. Απεικονίζεται ως σκοτεινή δέσμη με χαμηλό σήμα στις Τ1 ακολουθία. Στις οξείες ρήξεις ο σύνδεσμος είναι ασαφής ή ελικοειδής με κοίλο πρόσθιο χείλος. Η γωνίωση του οπίσθιου χιαστού υποδεικνύει την πλήρη ρήξη του Π.Χ.Σ. Σύμφωνα με τον Minck36 η μέθοδος εμφανίζειn ακρίβεια 95 % στην ανίχνευση ρήξεων του συνδέσμου οι οποίες επιβεβαιώθηκαν αρθροσκοπικά.
Αν προστεθεί και η Τ2 ακολουθία η ακρίβεια της μεθόδου αυξάνεται σε 97 %. Η ευαισθησία της μεθόδου ανέρχεται σε 93 % κατά τον Fischer37. Ιδιαίτερα επιβοηθητικά για τη διάγνωση των ρήξεων του Π.Χ.Σ. είναι τα έμμεσα ευρήματα όπως η αύξηση της κυρτότητας του οπίσθιου χιαστού και οιοστικές θλάσεις στον οπίσθιο έξω μηριαίο κόνδυλο. Η ειδικότητα των έμμεσων αυτών ευρημάτωνανέρχεται σε 91 - 100 %, η ευαισθησία όμως καταγράφεται ίση με 19 - 90 %38.
ΘΕΡΑΠΕΥΤΙΚΗ ΠΡΟΣΕΓΓΙΣΗ
Η αντιμετώπιση της κάκωσης αυτής εναρμονίζεται στις λειτουργικές απαιτήσεις κάθε ασθενούς.
Ορισμένοι ασθενείς με όχι υψηλές απαιτήσεις οι οποίοι δεν εμφανίζουν συχνά επεισόδια αστάθειας και λειτουργικής ανεπάρκειας της άρθρωσης του γόνατος, είναι πιθανό να ωφεληθούν από ένα πρόγραμμα αποκατάστασης. Αυτό θα συμβάλλει στη βελτίωση της μυϊκής δύναμης και της ιδιοδεκτικής αισθητικότητας39. Ιδιαίτερα οι αθλητές και τα νέα και δραστήρια άτομα είναι πολύ πιθανό να χρειαστούν χειρουργική αντιμετώπιση προκειμένου να επιστρέψουν στο προ του τραυματισμού επίπεδο40,41,42,43.
Από τις 95.000 ρήξεις του Π.Χ.Σ. οι οποίες καταγράφονται κάθε έτος στις ΗΠΑ, οι 50.000 αντιμετωπίζονται χειρουργικά με τοποθέτηση διαφορετικών ειδών μοσχευμάτων (αυτομοσχεύματα, αλλομοσχεύματα, συνθετικά μόνα ή σε συνδιασμό)4 .
Συνθετικά Μοσχεύματα44
Με τη χρήση τους αποφεύγονται τα προβλήματα από τη δότρια περιοχή και μειώνεται ο χειρουργικός χρόνος. Επιπρόσθετα εξασφαλίζεται η ισχυρότερη στερέωση τους και ο ταχύτερος χρόνος αποθεραπείας. Εμφανίζουν όμως μεγαλύτερο ποσοστό αποτυχίας με συνοδό υμενική αντίδραση. Επιπλέον ο κίνδυνος λοίμωξης είναι μεγαλύτερος ενώ δεν πρέπει να παραβλέπεται και το μεγάλο κόστος τους. Για τους λόγους αυτούς χρησιμοποιούνται κυρίως σε σύνθετες κακώσεις στις οποίες η λήψη αυτομοσχευμάτων δεν επαρκεί.
Αλλομοσχεύματα44
Αποτελούν εναλλακτική λύση στη χρήση αυτομοσχευμάτων ιδιαίτερα σε ασθενείς με εκφυλιστική αρθρίτιδα45,46. Εντούτοις υπάρχουν πάντοτε οι κίνδυνοι μεταδόσεως νόσων ενώ η αποστείρωση του μοσχεύματος εξασθενίζει την ισχύ του. Συνήθως χρησιμοποιούνται σε εγχειρήσεις αναθεωρήσεως και σε σύνθετους τραυματισμούς.
Αυτομοσχεύματα
Έχουν δοκιμαστεί διάφορα είδη μοσχευμάτων για την ανακατασκευή του Π.Χ.Σ.3 όπως η πλατεία περιτονία, η λαγονοκνημιαία ταινία, ο τετρακεφαλικός τένοντας, αλλά δύο κυρίως είδη μοσχευμάτων είναι σε χρήση διεθνώς σήμερα47. Ο επιγονατιδικός τένοντας με οστικά άκρα και οι ισχϊοκνημιαίοι. Η ισχύς του 1/3 του επιγονατιδικού τένοντα φθάνει τα 2900 Newtons , δηλαδή στο 168 % της ισχύος του Π.Χ.Σ., ενώ του ημιτενοντώδους στο 70 % και του ισχνού προσαγωγού στο 49 % του συνδέσμου48.
Επιγονατιδικός τένοντας με οστικά άκρα44
Παραμένει ένα ισχυρό μόσχευμα και το «gold standard» στην ανακατασκευή του συνδέσμου. Παρουσιάζει όμως συνοδά προβλήματα όπως πρόσθιο επιγονατιδικό άλγος το οποίο φθάνει στο 80 % στο γονάτισμα σύμφωνα με ορισμένες αναφορές49. Εντούτοις στην πραγματικότητα μόνο ένα μικρό ποσοστό ασθενών εμφανίζει πραγματικό πρόβλημα50. Έχουν αναφερθεί επίσης περιπτώσεις επιγονατιδικού κατάγματος και ρήξεις του επιγονατιδικού τένοντος κατά τη λήψη του μοσχεύματος.
Μόσχευμα ισχϊοκνημιαίων44
O προβληματισμός σχετικά με το μόσχευμα αυτό αφορούσε στο παρελθόν την ισχύ του, τη στερέωση και την ενσωμάτωση του στα οστικά κανάλια. Πράγματι το απλό μόσχευμα του ισχνού ή του ημιτενοντώδους δεν εξασφαλίζει αρκετή ισχύ. Το τετραπλό όμως μόσχευμα των δύο ισχϊοκνημιαίων το οποίο είναι σήμερα σε χρήση έχει δύναμη ίση με 4108 Ν που αντιστοιχεί στο 250 % αυτής του Π.Χ.Σ. Οι σύγχρονες τεχνικές εξασφαλίζουν την ικανοποιητική στερέωση του μοσχεύματος ενώ η ενσωμάτωση του στα οστικά κανάλια του μηριαίου και της κνήμης πραγματοποιείται σε σχετικά πρώιμο στάδιο στις 8 με 12 εβδομάδες.
Η απώλεια της μυϊκής ισχύος των ισχϊοκνημιαίων μετά τη λήψη του μοσχεύματος δεν επηρεάζει ουσιαστικά τη λειτουργικότητα της άρθρωσης51.
Από την ανασκόπηση της διεθνούς βιβλιογραφίας προκύπτει μεγαλύτερη απώλεια έκτασης και αυξημένη συχνότητα επιγονατιδομηριαίου πόνου όταν χρησιμοποιείται μόσχευμα επιγονατιδικού τένοντος. Οι ισχϊοκνημιαίοι τένοντες από την άλλη μεριά εμφανίζουν αυξημένη συχνότητα του pivot shift φαινομένου. Δεν ανευρίσκονται διαφορές μεταξύ των δύο μοσχευμάτων σε ότι αφορά τη δοκιμασία Νούλη-Lachman, το επίπεδο αθλητικών δραστηριοτήτων στις οποίες επιστρέφουν οι ασθενείς, τις λειτουργικές κλίμακες του γόνατος και τις επιπλοκές μετά από την ανακατασκευή του συνδέσμου47.
Και τα δύο μοσχεύματα εμφανίζουν εξίσου καλά μακροπρόθεσμα αποτελέσματα έτσι ώστε κανένα από τα δύο δε φαίνεται να υπερέχει σχετικά με το άλλο52. Έτσι και τα δύο πρέπει να χρησιμοποιούνται ανάλογα με τις ιδιαίτερες απαιτήσεις κάθε ασθενούς. Ο επιγονατιδικός τένοντας με οστικά άκρα στερεώνεται επαρκώς, έχει ικανή ισχύ και εξασφαλίζει σταθερότητα στην άρθρωση του γόνατος. Επιπλέον έχει σχετικά εύκολη λήψη. Οι ισχϊοκνημιαίοι τένοντες έχουν ένδειξη σε περίπτωση προβλημάτων από τον εκτατικό μηχανισμό ή την επιγονατιδομηριαία άρθρωση πριν τον τραυματισμό. Επίσης συστήνονται σε ασθενείς οι οποίοι για επαγγελματικούς ή θρησκευτικούς λόγους, γονατίζουν συχνά ή εργάζονται σε περιορισμένο χώρο, σε αθλητές αθλημάτων όπως η καλαθοσφαίρηση και η πετόσφαιρα τα οποία απαιτούν συχνά άλματα και σε νεαρά άτομα πριν τη σύγκλειση των επιφύσεων44.
Αποκατάσταση53
Για την αντιμετώπιση των ρήξεων του Π.Χ.Σ. ένα εξίσου σημαντικό πεδίο με την επιλογή του μοσχεύματος είναι αυτό της φυσικής αποκατάστασης μετά την συνδεσμιοπλαστική. Την τελευταία δεκαετία έχουν σημειωθεί μεγάλα βήματα στον τομέα αυτό. Η παρατεταμένη ακινητοποίηση του γόνατος με τη χρήση ναρθήκων και η αποφυγή φόρτισης του σκέλους που ακολουθούσε την συνδεσμοπλαστική του Π.Χ.Σ. στο παρελθόν, έχει αντικατασταθεί από ενισχυμένο πρόγραμμα αποκατάστασης54. Αυτό προσαρμόζεται στις δυνατότητες του ασθενούς σε κάθε φάση της αποθεραπείας ώστε να επανέλθει με ασφάλεια η λειτουργικότητα του σκέλους στο προ της κάκωσης επίπεδο.
ΒΙΒΛΙΟΓΡΑΦΙΑ
-
Jοhnsοn DL, Jοhnsοn RJ. The anteriοr cruciate: A dilemma in spοrts medicine. Int J Spοrts Med 1982; 3:71-79. et al.
-
Μiyasaka KC, Daniel DM, Stone ML, et al. The incidence of knee ligament injuries in general population. Am J Knee Surg. 1991;4(1):3.
-
Ιnsall JN, Scοtt WN. Surgery οf the knee. Philadelphia: Churcill Livingstοne.2001; p.175 - 187,717-780.
-
Jοhnsοn DL, Fu FH. Anteriοr cruciate ligament recοnstructiοn: why dοfailures οccur? In: Instructiοnal Cοurse Lectures Vοl 44. American Academy οf Οrthοpaedic Surgeοns. Illinοis: Rοsemοnt. 1995; p.391-406.
-
Griffi n LY et al. Nοncοntact anteriοr cruciate ligament injuries: Risk factοrs and preventiοns strategies. JAAΟS. 2000; 8(3):141-149.
-
Malek. M M, DeLuca J V, Kunkle K L et al. Outpatient ACL surgery. A review of safety, practicality and economy. Instr Course Lect. 1996; 45: 281--286.
-
Bollen SR, Scott BW. Rupture of the anterior cruciateligament—a quiet epidemic? Injury. 1996;27:407–9.
-
ΣυμεωνίδηςΠ. Ορθοπαιδική 2η Έκδοση. University Studio Press. Θεσσαλονίκη 1999.
-
Μiller MD. Review of Orthopaedics. Saunders. Phildelphia 2004.
-
Girgis F, Marshall J, Monajem A. The cruciate ligaments of the knee. Clin Orthop. 1975; 106:
216—231.
-
Duthon VB, Barea C, Abrassart S, Fasel JH, Fritschy D, Menetrey J. Anatomy of the anterior cruciate ligament. Knee Surg Sports Traumatol Arthrosc. 2006;14:204-213.
-
Ηοgervost T, Brand R. Current concepts review. Mechanoreceptors in joint function. J BJS (Am). 1998;80(9):1365-1375.
-
Adachi N, Ochi M, Uchio Y, Iwasa J, Ryoke K, Masakazu Kuriwaka. Mechanoreceptors in the anterior cruciate ligament contribute to the joint position sense. Acta Orthop Scand. 2002;73(3)330-334.
-
Georgoulis AD, Pappa L, Moebius U, Malamou-Mitsi M, Pappa S, Papageorgiou CO, Agnantis N, Soucacos P. The presence of proprioceptive mechanoreceptors in the remnants of the ruptured ACL as a possible source of reinnervation of the ACL autograft. Knee Surg Sports Traumat Artrosc. 2002;9(6):364-368.
-
Schultz RA, Miller DC, Kerr CS, Micheli L. Mechanoreceptors in human cruciate ligaments. A histological study. JBJS (Am). 1984;661072-1076.
-
Schutte MJ, Dabezies EJ, Zimny ML, Happel LT. Neural anatomy of the human anterior cruciate ligament. JBJS ( Am). 1987;69:243-247.
-
Butler D L, Noyes F R, Grood E S. Ligamentous restraints to anteroposterior drawer in the human knee: A biomechanical study. JBJS. 1980; 62A: 259-270.
-
Fu FH, Harner CD, Jοhnsοn DL, et al. Biοmechanics οf knee ligaments. JBJS (Am). 1993; 75:1716-1727.
-
Marshall JL, Wang JB, Furman W, Girgis FG, Warren R. The anterior drawer sign—what is it? Am J Sports Med. 1975;3:152–8.
-
Nielsen S, Ovesen J, Ramussen O. The ACL: an experimental study of its importance in rotatory knee instability. Arch Orthop Trauma Surg. 1984;103:170–4.
-
Hiemstra LA, Webber S, McDοnald PB. Knee strength defi cits after hamstring tendοn and patellar tendοn anteriοr cruciate ligament recοnstructiοn. Med Sci Spοrts Exerc. 2000; 32:1472-1479.
-
Markοlf KL, Wascer DC, Finerman GAM. Direct in vitrοmeasurement οf fοrces in the cruciate ligaments. Part II: The effect οf sectiοn οf the pοsterοlateral structures. JBJS (Am). 1993; 75:387- 394.
-
ShapirοMS, Markοlf KL, Finerman GAM, Mitchell PW. The effect οf sectiοn οf the medial cοllateral ligament οn fοrce generated in the anteriοr cruciate ligament. JBJS (Am). 1991; 73;248-256.
-
Bollen S. The crucial ligaments. Current Orthop 2006;20:77-84.
-
Karmani S, Ember T. The anterior cruciate ligament I. The Knee 2003;17:369-26.
-
Noyes FR, Mathews DS, Mooar PA, Grood ES. The symptomatic ACL defi cient knee. Parts 1&2 JBJS. 1983;65A:154–174.
-
Kannus P, Jarvinnen M. Conservatively treated tears of the ACL. JBJS. 1987:1007–1012.
-
Satku K, Kumar VP, Ngoi SS. ACL injuries—to counsel or operate? JBJS. 1986;68B:458–61.
-
Levy AS, Meier SW. Approach to cartilage injury in the anterior cruciate ligament-defi cient knee. Orthop Clin North Am. 2003;34:149
-
Roos H, Adalberth T, Dahlberg L, Lohmander LS. Osteoarthritis of the knee after injury to the anterior cruciate ligament or meniscus: the infl uence of time and age. Osteoarthritis Cartilage. 1995;3:261-267.
-
ΛαμπίρηςΗE. Ορθοπαιδική - Τραυματολογία. Πασχαλίδης. Αθήνα 2003.
-
Torg J S, Conrad W, Kalen V. Clinical diagnosis of cruciate instability in the athlete. Am J Sports Med 1976;4:84-92.
-
Paessler HH, Michel D. How new is the Lachman test? Am J Sports Med. 1992;20:95.
-
Galway H R, Beaupre A, Mckintosh D L. The pivot shift: A clinical sign of symptomatic anterior
cruciate ligament defi ciency. JBJS. 1972; 54B: 763-764.
-
Losee Re. Diagnosis of chronic injury to the anteriorcruciate ligament. Orthop Clin North Am. 1985; 16:83-97.
-
Minck J H, Levy T, Crues III J V. Tears of the anterior cruciate ligament and menisci of the knee. MR imaging and evaluation. Radiology. 1988;167:769-774.
-
Fischer SP, Fox JM, Del Pizzo W, Friedman MJ, Snyder SJ, Ferkel RD. Accuracy of diagnosis from MRI imaging ofthe knee. A multicentre trial of fourteen thousand patients. JBJS. 1991;73A(1):2- 10.
-
Gentili A, Seeger L, Yao L, Do H M. Anterior cruciate ligament tear: Indirect signs at MR imaging. Radiology. 1994; 193: 835-840.
-
Buss DD, Min R, Skyhar M, Galinat B, Warren RF, Wickiewicz TL. Nonoperative treatment of acute anterior cruciate ligament injuries in a selected group of patients. Am J Sports Med. 1995;23:160–165.
-
Bach BR, Boonos CL. Anterior cruciate ligament reconstruction. AORNJ. 2001;74:152.
-
Clancy WG, Ray JM, Zoltan DJ. Acute tears of the anterior cruciate ligament: Surgical versus conservative treatment. JBJS (Am). 1988;70:1483-1488.
-
Francis A, Thomas R de WM, McGregor A. Anterior cruciate ligament rupture: Reconstruction surgery and rehabilitation. A nation-wide survey of current practice. The Knee. 2001;8:13-18.
-
Frank CB, Jackson DW. Current Concepts Review-The science of reconstruction of the anterior cruciate ligament. JBJS ( Am). 1997;79:1556-1576.
-
Allum RL. BASK Instructional Lecture 1: Graft selection in anterior cruciate ligament reconstruction. The Knee. 2001;8:69-71.
-
Harner CD, Olson E, Irrang JJ, Silvestrein S, Fu FH, Silbey M. Allograft vs. autograft cruciate ligament reconstruction: 3-5 year outcome. Clin Orth Rel Res. 1996;324:134-144.
-
Noyes FR, Barber-Wenstin SD. Arhroscopic-assisted allograft anterior cruciate ligament reconstruction in patients with symptomatic arthrosis. Arhtroscopy. 1997;13:24-32.
-
Forster MC, Forster IW. Patellar tendon or four-strand hamstring? A systemic review of autografts for anterior cruciate ligament reconstruction. The Knee. 2005;12:225-230.
-
Noyes FR, Butler DL, Grood ES, Zernicke RF, Hefzy MS. Biomechnical analysis of human ligament grafts used in knee ligament repairs and reconstructions. JBJS. 1984;66A:344-352.
-
Rosenberg TD, Franklin JL, Baldwin GN, Nelson KA. Extensor mechanism function after patellar tendon graft harvest for anterior cruciate ligament reconstruction. Am J Sports Med. 1992;20:519- 526.
-
Burwell JMR, Davies AJ, Allum RL. Anterior knee symptoms after reconstruction of the anterior cruciate ligament using patellar tendon as a graft, Knee. 1998;5:245-248.
-
Lipsocmb AB, Johnston RK, Snyder RB, Warburton MJ, Gilbert PP. Evaluation of hamstring strength following use of semitendonosus and gracilis to reconstruct the anterior cruciate ligament. Am J Sports Med. 1982;340-342.
-
Herrington Lee, Wraspon C, Matthews M, Matthews H. Anterior Cruciate Ligament reconstruction, hamstring vesus bone-patella tendon-bone grafts: a systemic literature review of autcome from surgery. The Knee. 2005;12:41-50.
-
Bollen S. Mini-Symposium—Soft tissue knee surgery. (i) Advances in the management of anterior cruciate ligament injury. Current Orthopaedics. 2000; 14: 325–328.
-
Shelbourne KD, Nitz P. Accelerated rehabilitation after A C L reconstruction. Am J Sports Med 1990; 18: 292–299.
Recent Posts
- Συνέντευξη στο Αθηναϊκό Πρακτορείο Ειδήσεων: Η άσκηση στο σπίτι τις μέρες της καραντίνας 30 November -0001
- Οπίσθια Πρόσκρουση Ποδοκνημικής στον Κλασσικό Χορό (Dancer’s Heel) 13 April 2020
- Ποιες είναι οι πιο συχνές κακώσεις στα παιδιά όταν πέφτουν με το ποδήλατο; Άρθρο στο infokids.gr 23 May 2020
- Πόνος στον κόκκυγα (Κοκκυγοδυνία) 06 December 2020
- Συνέντευξη στο ΑΠΕ: Ένας στους δύο με πρόβλημα στον αυχένα, όταν δουλεύει στο γραφείο πάνω από 4 ώρες χωρίς διάλειμμα 16 June 2020